Somnul prelungit poate accelera îmbătrânirea creierului și crește...
Doza de sănătate
Boli și Afecțiuni
Lifestyle
Evenimente
Dr Mihaela Andreescu: Ca medic hematolog, am întâlnit frecvent în practică curentă o serie de cazuri interesante de sindrom antifosfolipidic, de tromboze recurente pe fondul unui status procoagulant exagerat, dar nu credeam vreodată că toată această experiență mă va ajută să înțeleg acum o parte din mecanismul prin care acest SARS-COV-2 acționează.
Recunosc că și experiența la patul bolnavului cu leucemie acută, care pe parcursul terapiei poate dezvoltă o serie de complicații, inclusiv atât de cunoscutul astăzi ARDS, cât și diverse tulburări de coagulare precum fibrinoliza sau coagularea intravasculară diseminată (de care tot auzim în ultimele zile în relație cu COVID-19) sau temuta „furtună citokinică" cu care ne-am tot familiarizat noi hematologii odată cu intrarea terapiilor imunologice (a anticorpilor monoclonali) în viața noastră.
Acesta este motivul datorită căruia îmi permit să încerc să deslușesc puțin din mecanismele intricate aflate în spatele acțiunii acestui virus, în încercarea de a le face mai ușor de înțeles celor care nu au cunoștințele medicale pe care le au colegii medici.
Ceea ce mi-a fost clar încă de când am pășit în spital în prima zi de rezidențiat este că, înainte de a încerca să tratăm ceva, trebuie să înțelegem foarte bine ce avem de tratat și care sunt mecanismele patogenice din spatele a ceea ce dorim să tratăm optim și cu eficiență maximă.
S-a tot vorbit în ultimul timp despre modul de intrare în organism a virusului și toată lumea știe că acesta are ca și poartă de intrare, poarta ORL, virusul infectând omul prin legarea de receptorii ACE2, prin intermediul proteinei spike (S).
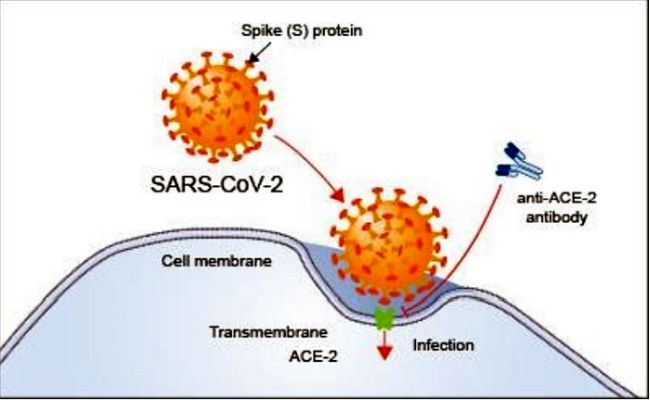
Foto 1: preluat de pe https://www.rndsystems.com/resources/articles/ace-2-sars-receptor-identified
Important este să menționăm că acest receptor este exprimat în diverse organe, inclusiv la nivel de plămâni, inimă, rinichi, intestine, ficat. Cel mai important însă, este că acest receptor se găsește exprimat în cantitate mare la nivelul celulelor endoteliale din vasele de sânge, iar vasele de sânge sunt peste tot în organism. Recrutarea celulelor imunologice se face fie prin mediere imună, fie secundar infecției endoteliale de către virus, iar acest conflict imunologic duce la o disfuncție endotelială generalizată.
Aceste leziuni endoteliate determină o vasculită generalizată. Vasculita generalizată este, se pare, rezultatul a multiple mecanisme: pe de-o parte atacul direct viral asupra celulei endoteliale (se pare că la nivelul acesteia există o încărcătură virală foarte mare), iar pe de altă parte hipoxia și inflamația importantă pe care pacientul cu COVID-19 o dezvoltă.
Acest mecanism prin care SARS-COV-2 acționează pare a fi motivul pentru care antiinflamatoarele nesteroidiene sunt contraindicate în Covid-19 (acestea inhibă prostaglandina 2 și agravează disfuncția endotelială!!!); glucocorticoizii par să aibă și ei un efect de înrăutățire a disfuncției endoteliale, dar acest rol este controversat spre deosebire de cel cert al antiinflamatoarelor nesteroidiene. Pe de altă parte, statinele, vitamina C par să stabilizeze endoteliul vascular și ar putea avea un rol benefic.
Practic, necropsiile efectuate la pacienții decedați cu COVID-19 au relevat infectarea directă a celulelor endoteliale de către virus și leziuni de endotelită.
Endoteliul vascular este un organ în sine cu funcții paracrine, endocrine și autocrine, indispensabile pentru reglarea tonusului vascular și menținerea unei funcționări normale a patului vascular din organism. Ceea ce se întâmplă în infecția COVID-19 este o vasoconstricție importantă care duce la ischemie la nivelul organelor, inflamație însoțită de edem tisular și un status procoagulant.
Un alt rol în vasculita generalizată pare a-l avea nivelul crecut de lipoproteină a, cunoscută a se corela cu afecțiunile cardiovasculare. Raportările sosite din Statele Unite atestă faptul că o proporție importantă de pacienți infectați cu COVID-19 dezvoltă complicații aterotrombotice. Se pare că nivelurile de lipoproteină a pot crește substanțial, este 100% ca răspuns la nivelurile crescute de IL-6 care au fost raportate la acești pacienți. Acesta este și motivul pentru care pacienții cu afecțiuni cardiovasculare sunt printre cei mai vulnerabili în fața SARS-COV-2.
În plus, la acești pacienți s-a întâlnit un titru mare de anticorpi antifosfolipidici. Aceste fosfolipide membranare care se găsesc în membrana celulei endoteliale sunt exprimate pe suprafață celulei, iar după internalizarea virusului în celula endotelială, s-a remarcat apariția acestor anticorpi antifosfolipidici. Multă lume știe că sindromul antifosfolipidic este un status procoagulant important al organismului, care se însoțește de foarte multe ori de tromboze recurente, uneori putând lua forme cataclismice, când aceste tromboze devin destul de greu de controlat. Îmi amintesc aici de discuția cu o colegă, anestezistă în Paris, care îmi spunea că acești pacienți fac tromboze inclusiv sub anticoagulare corectă (testată prin dozarea de factor antiXa) și cuvintele ei mi-au amintit, încă de atunci, de pacienții cu forme severe de sindrom antifosfolipidic pe care i-am întâlnit în practică curentă. Poate că acesta este și motivul pentru care asocierea dintre anticoagulant, antiagregant trombocitar și hidroxiclorochină (plaqenil), o combinație frecvent folosită în tratamentulul pacienților cu sindroame antifosfolipidice, merge atunci când este administrată la momentul potrivit.
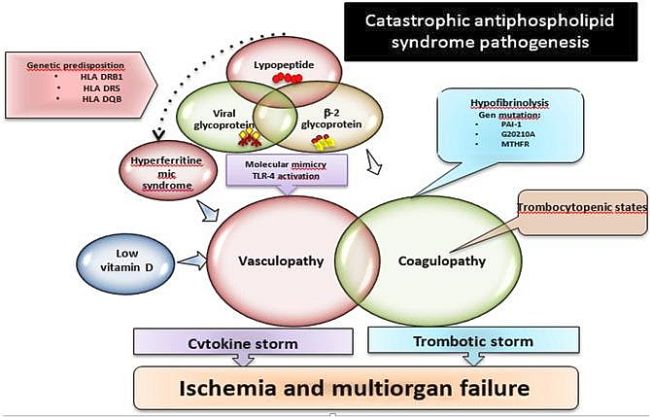
Explicație Foto2: Mulți dintre colegii din terapie intensivă și multe dintre studiile efectuate au fost făcute pe pacientul critic, pe pacientul cu forme severe de Covid-19, dar acest tratament ar trebui - conform ghidurilor - inițiat în formele medii și identificate inclusiv formele aparent ușoare/asimptomatice dar cu risc procoagulant crescut care să beneficieze de această terapie. Când deja avem tromboze multiple cu leziuni vasculitice generalizate și disfuncție pluriorganică este mai greu de stăpânit procesul patogenic care se scurge spre un final dezastruos.
Practic ce m-a făcut să mă gândesc la tromboze încă din februarie, a fost raportarea frecventă a unor valori crescute de D-Dimeri de către colegii care îngrijeau acești pacienți, motiv pentru care am tot încercat să caut să înțeleg mai multe. Colegii din Statele Unite vorbesc la ora actuală despre un potențial rol al profilaxiei la pacienții asimptomatici sau cu forme ușoare de infecție COVID-19 cu anticoagulant (heparină cu greutate moleculară mică) sau antiagregant plachetar pentru 14 zile din momentul testării pozitive pentru COVID.
Am studiat relativ recent o analiză foarte interesantă făcută de dr Farid Jalali, un medic din California care a elaborat o schemă etiopatogenică foarte complexă în care a încercat să explice toate căile patogenice pe care evoluția clinică a acestor pacienți le evidențiază. Printre altele, menționează că pacienții din Italia sunt cunoscuți că având un status procoagulant crescut prin prezența factorului V Leiden și a mutației factorului II (protrombină), lucru întâlnit și la populația din New York, cunoscută ca având origini italiene într-o foarte mare parte, spre deosebire de fenotipurile care se găsesc la chinezi de exemplu, lucru care îi predispune pe primii la aceste tromboze generalizate și la o simptomatologie și un parcurs al bolii mult mai agresiv.
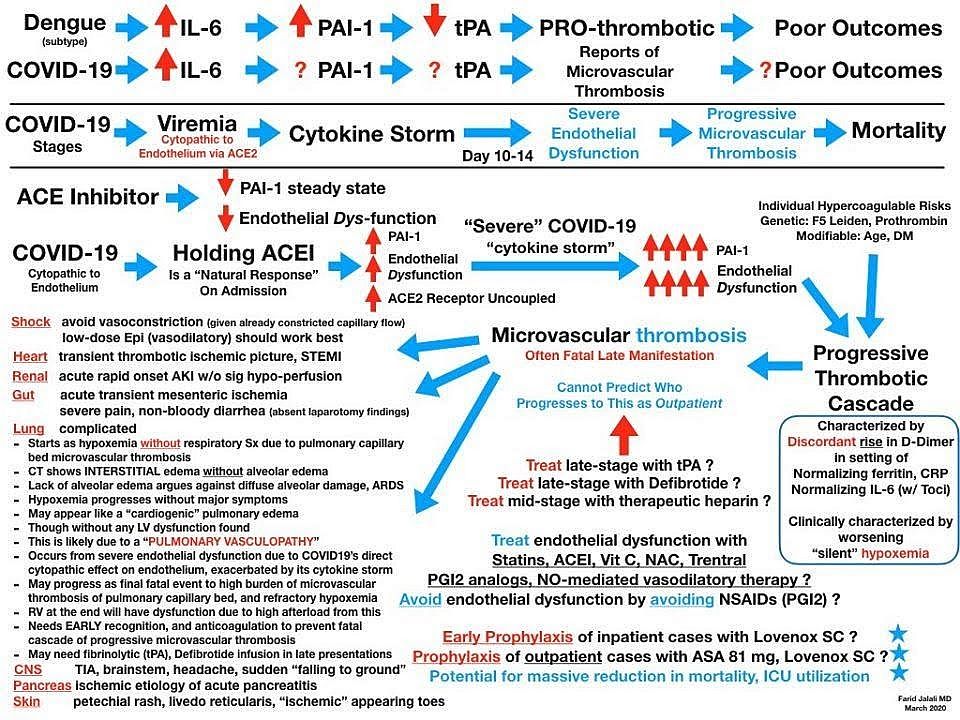
FOTO 3 explicație: Aceasta este schema patogenica propusă de medicul din California care a dus la elaborarea unor noi recomandări în ceea ce privește abordarea terapeutică a pacientului cu COVID-19 (am discutat personal cu dr Farid Jalali și am primit permisiunea lui de a utiliza schemele elaborate de el, n.a.).
Iarăși o particularitate interesantă a acestor pacienți este „hipoxemia tăcută" (silent hypoxemia), cum au denumit-o colegii de afară. Practic, pacienții au niveluri foarte scăzute ale saturației de oxigen, iar simptomatologia clinică este minimă, deși imaginile radiologice sunt impresionante. Ceea ce au descris colegii radiologi din SUA la acești pacienți este practic un edem interstițial fără edem alveolar. ARDS-ul clasic ar trebui să aibă, prin definiție, atât edem interstițial cât și edem alveolar, acesta din urmă evoluând rapid după apariția celui interstițial. În contrast cu ARDS-ul, furtuna citokinică indusă de SARS-COV-2 determină o vasculopatie pulmonară secundară disfuncției severe endoteliale care, netratată, determină o tromboză microvasculară care este prea mică pentru a fi detectată imagistic, în schimb se constată la necropsiile efectuate acestor pacienți. Acest proces explică de ce plămânul din COVID-19 nu se comportă că un ARDS clasic.
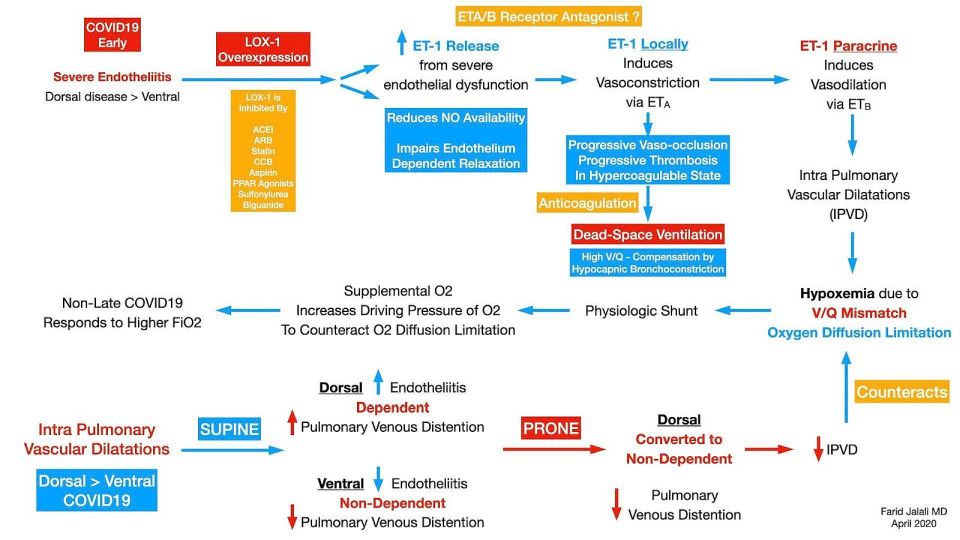
FOTO4: În această schemă, dr Farid ne explică de ce pacienții trebuie întorși pentru a se ventila mai bine atunci când sunt intubați.
A mai fost o teorie propusă de către chinezi prin care virusul ar înlocui fierul din molecula de hemoglobină și ar reduce transportul de oxigen către țesuturi, însă faptul că nu se găsește în titru mare în sânge a lăsat această teorie pe o linie moartă, deși sunt studii, destul de contradictorii și ele, care indică un beneficiu al ozonoterapiei în tratamentul acestor pacienți. Discuțiile cu colegii geneticieni au adus în discuție inclusiv faptul că scăderea capacității de cărăuș al Hb s-ar putea realiza de un titru redus al încărcăturii virale, astfel încât nu putem ignora complet nici această teorie a cercetătorilor chinezi.
În același timp, nu cred că există un pattern clar de acțiune al virusului la toți oamenii, deoarece fiecare organism este diferit, cu un fenotip HLA diferit și cu o genetică diferită.
Așa cum știm există haplotipuri HLA diferite. Să nu uităm că există, de exemplu, haplotipuri care ne conferă rezistență sau, din contra, sensibilitate la gripă – sunt oameni care intră în contact cu pacientul cu gripă și nu vor face boală deși și gripa este înalt contagioasă; cu siguranță există fenotipuri HLA care ne pot conferi o predispoziție crescută la dezvoltarea unor „furtuni citokinice" mai severe sau o rezistență mai crescută sau mai scăzută în față COVID-19 – rămâne de studiat acest aspect al geneticii individuale.
Iar legat de abordarea terapeutică, eu cred că pe lângă studiile pro și contra diferitelor medicamente care se utilizează în prezent în terapia COVID-19, un lucru devine tot mai clar – e important ca tratamentul să îl începem cât mai repede, până nu se ajunge într-un punct în care mecanismele compensatorii ale organismului sunt depășite și, în același timp, să nu uităm să avem în vedere interacțiunile medicamentoase și potențialele efecte adverse ale acestor medicamente.
Să luăm pe rând categoriile de pacienți aflați la risc din punctul meu de vedere:
- Pacienții vârstnici, cu comorbidități, cu multiple terapii pentru afecțiunile pe care le au deja. Aici trebuie să avem grijă și la interacțiunile medicamentoase care pot apărea, la dezechilibrarea comorbidităților, în paralel cu terapia COVID-19.
- Pacienții cu status procoagulant aflați la risc, așa cum am văzut mai sus și aici includem și pacientul cu obezitate, fumătorul, diabeticul, nu numai pacienții cu sindrom antifosfolipidic sau diferite forme de trombofilie ereditară cu risc crescut. E foarte important să nu uităm aici de pacienții cu deficit de antitrombina III care nu răspund corespunzător la tratamentul anticoagulant cu LMWH și care trebuie montorizați și reevaluati corespunzător.
- Pacienții cu un anumit fenotip HLA care sunt predispuși la a face forme severe de furtună citokinică și care, cel mai probabil, vor avea un beneficiu crescut din tratamentul cu agenți imunomodulatori, precum anti-IL6 sau anti-TNF.
Ceea ce ne transmit colegii din SUA este că, pe lângă
- cocktailul de antivirale, existent deja în protocoalele din România (Kaletra, Remdesivir, etc)
- și de terapiile aprobate și aflate deja în protocoalele naționale (hidroxiclorochină +/- azitromicină, inhibitorii de IL-6 sau anti-TNF) să folosim
- medicamente care să asigure stabilizarea endotelială, medicamente antiaterosclerotice, precum statine, pentoxifilina, iar în grupele de risc crescut, aspirina în doză antiagregantă nu antiinflamatoare (75mg/zi), vitamina C.
- De asemenea, de introdus în protocoalele de terapie, anticoagularea, uneori cu doze mai mari de anticoagulant decât anticoagularea standard, atunci când statusul pacientului și comorbiditățile sale o permit.
Este esențial de precizat că timpul este cel mai important și cu cât tratăm cazurile selectate mai devreme cu atât putem preveni o evoluție spre o formă mai severă.
Fiți la curent cu ultimele noutăți. Urmăriți DCMedical și pe Google News
Te-a ajutat acest articol?
Urmărește pagina de Facebook DCMedical și pagina de Instagram DCMedical Doza de Sănătate și accesează mai mult conținut util pentru sănătatea ta, prevenția și tratarea bolilor, măsuri de prim ajutor și sfaturi utile de la medici și pacienți.
Somnul prelungit poate accelera îmbătrânirea creierului și crește...
Fructul de vară sărac în...
Inteligența artificială poate salva...
Bei cafea dimineața și iei pastile?...
Ai aceste semne pe piele sau gât?...
Faci asta zilnic și nici nu știi că...
Superbacteria care mănâncă plasticul...
O substanță chimică toxică, care...